食道癌の治療
専門領域のご案内
グループ紹介はこちら
食道がんについて
基礎知識
食道がんは、食道の内面をおおっている粘膜の表面から発生し、食道内にいくつも同時にできることもあります。食道の壁の粘膜内にとどまるがんを「早期食道がん」、粘膜下層までしか及んでいないがんを「表在食道がん」、それより深い層まで及んでいるがんを「進行食道がん」と呼びます。食道の粘膜から発生したがんは、大きくなると深層(外側)へと広がっていき、気管や大動脈などの周囲の臓器にまで直接広がっていきます。これを「浸潤」といいます。また、食道の壁内にあるリンパ管や血管にがんが侵入すると、リンパ液や血液の流れに乗って、食道外にあるリンパ節や肺、肝臓など他の臓器へとがんが移っていきます。これを「転移」といいます。
食道がんの主な要因は、喫煙と飲酒です。特に日本人に多い扁平上皮がんは、喫煙と飲酒との強い関連があります。飲酒により体内に生じるアセトアルデヒドは発がん性の物質であり、アセトアルデヒドの分解に関わる酵素の活性が生まれつき弱い人は、食道がんの発生する危険性が高まることが報告されています。
また、喫煙と飲酒、両方の習慣がある人は、より危険性が高まることが指摘されています。熱いものを飲んだり食べたりすることが、食道がんができる危険性を高めるという報告も多くあります。
進行度とステージ
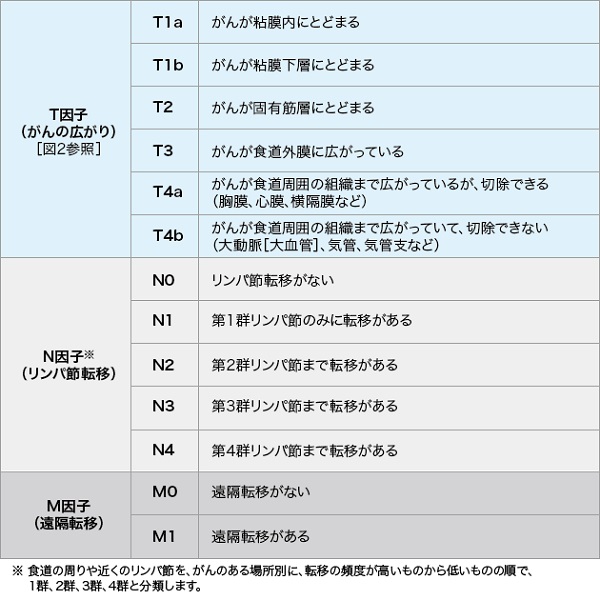
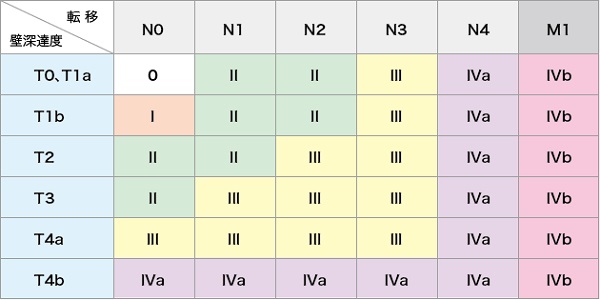
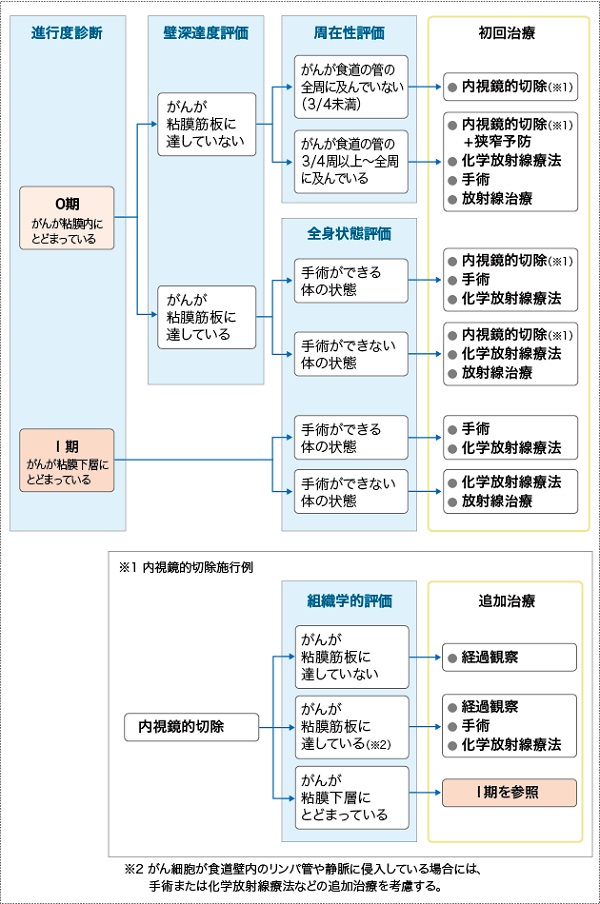
食道がんの検査では、まず食道がんを確定するための検査を行い、次に治療方針を決めるために、食道がんの進行度を診断する検査を行います。治療方法は、がんの進行の程度や体の状態などから検討します。がんの進行の程度は、「病期(ステージ)」として分類します。病期は、ローマ数字を使って表記することが一般的で、食道がんでは早期から進行につれて0期~IVb期まであります。病期は、がんが食道壁のどの深さまで広がっているかを示すT因子、リンパ節転移の程度を示すN因子、別の臓器への転移の有無を示すM因子の組み合わせにより決まります(表1)。
進行度別食道がん治療
0期の治療:粘膜にとどまるがんでは、食道を温存できる内視鏡的切除術が標準治療として推奨されています。病変の範囲が広く、内視鏡的切除後に食道が細くなる(狭窄する)可能性が高い場合は、放射線治療や手術を行う場合があります。
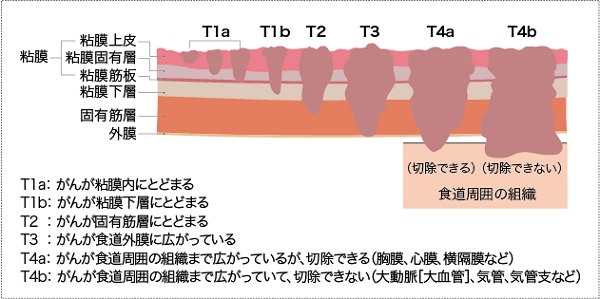
内視鏡治療は、食道内視鏡を用いて食道の内側からがんを切除する方法です。切除方法には、図2と図3に示す2つがあります。内視鏡治療の対象は、リンパ節転移のない0期の早期食道がんです。
図2 内視鏡的粘膜切除術(EMR)
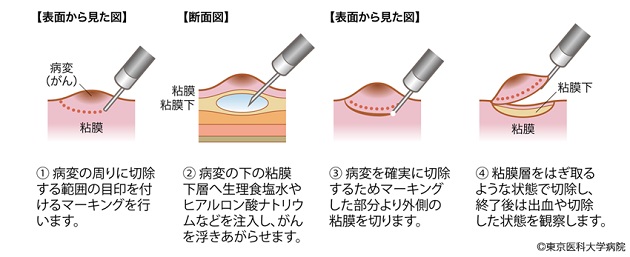
図3 内視鏡的粘膜下層剥離術(ESD)
Ⅰ期の治療:Ⅰ期では、手術が標準治療として推奨されています。状況によって、手術と化学放射線療法(放射線治療と化学療法の併用療法)のいずれかを行います。化学放射線療法は手術と同じくらいの治療効果が得られるという報告があります。
表3 食道がんの治療の選択(0期・Ⅰ期)
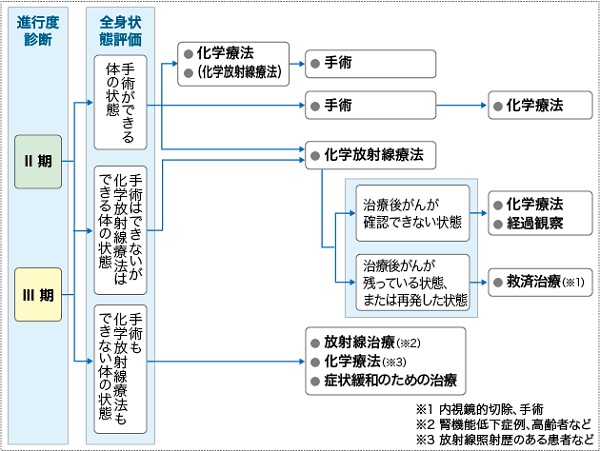
Ⅱ期・Ⅲ期の治療:Ⅱ期・Ⅲ期の標準治療は、治療前に体の状態を調べて手術ができる体の状態である場合には手術が第一選択です。その中でも、まず化学療法を行って手術をする方法が標準治療とされています。体力的に手術ができない体の状態であると判断された場合や、手術を希望しない場合には、化学放射線療法や放射線治療単独療法を行います。
表4 食道がんの治療の選択(II期・III期)
Ⅳ期の治療:Ⅳa(4a)期では、化学放射線療法が標準治療として推奨されています。Ⅳb(4b)期では、化学療法が標準治療として推奨されています。がんによる痛みや狭窄などの症状がある場合は、これらを緩和する治療が重要になります。
表5 食道がんの治療の選択(Ⅳa期・Ⅳb期)
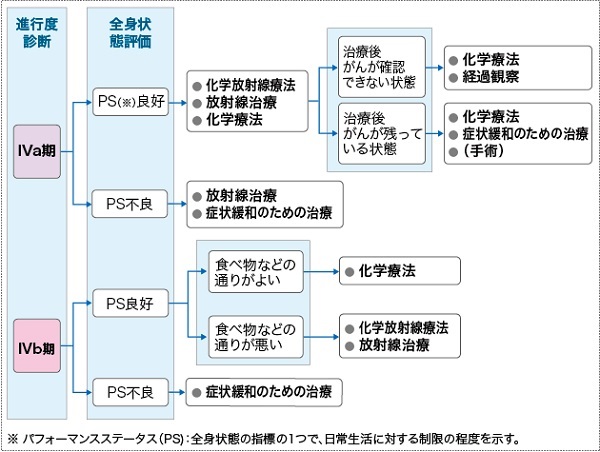
食道がんに対する胸腔鏡下手術
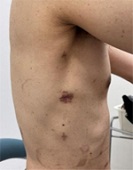
食道がんに対する最も一般的な治療法は手術です。国内で多い胸部食道がんに対しては、頚部・胸部・腹部の3か所の手術を同時に行います。胸部で食道と転移があるかもしれないリンパ節を、気管や心臓、大動脈などから剥がして摘出します。次に腹部で胃の一部と食道を切り取って、残った胃を細長く伸ばして、頚部の操作で持ち上げた胃と口側の食道をつなぎます。 このように、比較的大きな手術であるため、患者さんの体力と手術の負担を考慮した上で、適応を決定します。食道がんの手術で患者さんの体にとって最も負担になるのが胸部の操作です。これまでは、大きく開胸していましたが、当院では、2010 年より胸腔鏡下食道切除術を導入しています。胸腔鏡下手術では、肋骨と肋骨の間に、5~10mm 程度の傷を6か所つけて、その1つからカメラ(胸腔鏡)を入れて、胸の中の様子をハイビジョンモニターで観察しながら手術を行います。この手術によって、より安全で緻密な操作が可能となり、リンパ節摘出数が増える一方、出血量は非常に少なくなりました。
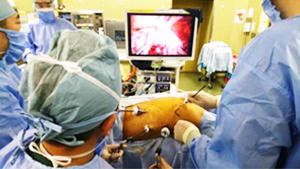
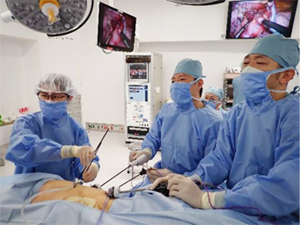
近年は、腹部の操作も腹腔鏡で行うことで、さらに傷が小さくなり、体に対する負担や痛みが少なく、術後の回復がとても早くなっています。
ロボット支援胸腔鏡下食道切除術
当科では2010年に臨床試験として、手術支援ロボット(ダビンチ)による食道切除術を導入しています。これまでの胸腔鏡下手術の精度がさらに高くなり手術による出血・反回神経麻痺が非常に少なくなり、在院日数も短くなりました。
放射線療法
放射線治療は、手術と同様にがんのある部分に対する治療で、食道や胃、または喉頭(声帯)の機能を温存することが可能です。高エネルギーのX線などをがんに直接当てて小さくします。通常、連日照射(週5日、6週間など)を行います。放射線単独で行うよりも、化学療法と同時に行うほうが、より効果的です。がんを治すことを目的にした治療(根治照射)と、がんによる症状を抑えるための治療(緩和照射)の2つがあります。
1)根治照射
がんの広がりが、放射線をあてられる範囲にとどまっている場合には、がんの消失(治癒)を目指します。食道を温存するため、手術で食道を切除した場合と比較して、治療後の食生活への影響が少ないことが特徴です。
2)緩和照射
がんが広範囲に広がっている場合に、がんがあることで痛み、周辺の臓器への圧迫や食道の狭窄などの症状が出たりすることがあります。その場合には、症状を緩和させるために放射線を照射することがあります。これを緩和照射と呼んでいますが、一般的に根治照射よりも短い期間で行うことが多いです。
副作用について
- 放射線治療中の副作用
照射された部位の食道の炎症による痛み・つかえ感が、治療開始後2週間から5週間ほど続きます。その他にも、皮膚の乾燥や日焼けに似た症状、白血球減少などがあります。程度が強い場合には、放射線治療や化学療法を中断することもあります。これらの副作用の程度には個人差がありますが、通常は治療後2週間から4週間ぐらいで改善します。 - 放射線治療後、数カ月から数年後に起こりうる副作用
治療後時間が経って副作用が出現することがあり、これを晩期障害といいます。心臓や肺や甲状腺が照射範囲に含まれていると、放射線による肺炎や心外膜炎・心のう水貯留、胸水貯留、甲状腺機能低下などが起こることがあります。治療が終了したあとも、担当医の継続的な診察が必要です。
治療効果判定
治療による効果判定は、原発巣は内視鏡やCTで、転移巣は主としてCTを用いて行います。MRI、PETや超音波(エコー)を用いることもあります。治療の目的により検査間隔は異なりますが、通常2~3カ月ごとに行われ、治療を変更する必要性などを検討します。
化学療法
がん細胞を小さくする効果がある「細胞障害性抗がん剤という種類の薬(以下、抗がん剤)を、全身に広がったがん細胞に作用させます。食道がんでは、がんや全身の状態により、薬を単独または複数組み合わせて用います。放射線や手術と組み合わせる場合には、状況に合わせて同時に行ったり、順番に行ったりします。食道がんに使われる主な抗がん剤には、フルオロウラシル(5-FU)、シスプラチン、ネダプラチン、ドセタキセル、パクリタキセル、ニボルマブがあります。
●抗がん剤が用いられる場面は、
- Ⅰ~Ⅲ期、Ⅳ期の一部に対する根治的化学放射線療法
- Ⅱ~Ⅲ期に対する術前化学療法
- Ⅱ~Ⅲ期に対する術後化学療法
- Ⅳ期に対する化学療法
などがあります。
- 5-FU+シスプラチン療法(FP療法)
食道がんで最も多く用いる併用療法です。シスプラチンは1日目に2時間で点滴し、5-FUはその後4~5日間連続で持続点滴します。3,000mL程度の点滴を連日行い、1週間ほどの入院が必要です。術前に行う場合には3週間ごとに2回、IV期の場合は4~6週間ごとに繰り返します。放射線と併用する場合には、4週間ごとに繰り返します。 - 5-FU+シスプラチン+ドセタキセル療法(DCF療法)
5-FU+シスプラチン療法に、ドセタキセル(1日目に1時間の点滴)を加える治療法です。術前治療など、短い期間で腫瘍を縮小したい場合に多く用います。術後の再発(リンパ節・他臓器転移)に対しても用いられます。 - ニボルマブ療法
5-FU+シスプラチン療法・DCF療法の効果がなくなった場合には、免疫チェックポイント阻害薬であるニボルマブを投与することで腫瘍の増殖を抑えることができる可能性があります。ニボルマブでは30分の点滴を2週間ごとに繰り返します。副作用が出現した場合には、休みを入れながら継続します。入院の必要はなく、通院で治療可能です。
副作用について
抗がん剤による副作用として、血液細胞が減る、口腔(こうくう:口の中)や胃腸の粘膜の再生が起こりにくくなる、髪の毛や爪が伸びなくなる、感染症に感染しやすくなる、貧血、吐き気、口内炎、脱毛などの症状があらわれることがあります。起こり方や起こりやすさは個人によって異なります。
食道がんに対する集学的治療
がんの種類や進行度に応じて、手術・放射線治療・化学療法などのさまざまな治療法を組み合わせることを「集学的治療」といいます。近年、食道がんでは、手術と化学療法、化学療法と放射線治療といった組み合わせによる集学的治療が多く行われています。
手術と化学療法の組み合わせ
1) 術前補助化学療法
日本では、Ⅱ期・Ⅲ期の胸部食道がんの場合、術前にドセタキセル+シスプラチン+5-FU療法を行うことが標準的です。病変や全身状態により化学放射線療法(シスプラチン+5-FU+放射線)やシスプラチン+5-FU療法を行うこともあります。
2) 術後補助化学療法
食道がんで術前治療なく手術を行ったあと、病理検査の結果からリンパ節への転移が認められた場合、術後にシスプラチン+5-FU療法またはニボルマブ療法を行うことがあります。
3) 化学療法と放射線治療の組み合わせ(化学放射線療法)
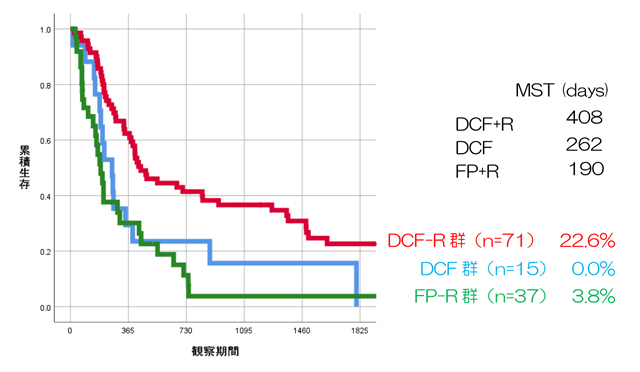
化学放射線療法は、Ⅳa(4a)期の場合の標準治療です。Ⅳb(4b)期でも、症状緩和の目的で行うことがあります。それ以外の病期でも、患者さんの希望や全身の状態などによって、手術を行わない場合の完治を目指した治療として行います。一般的には、同時に化学療法と放射線照射を行います。 切除不能進行食道がんに対する標準的治療はシスプラチン(CDDP)+フルオロウラシル(5FU)による化学放射線療法ですが、なかなか良好な治療効果を得ることができないのが現状です。そこで当院ではT4症例、遠隔リンパ節や他臓器への転移症例に対しては臨床治験としてドセタキセル(DTX)を加えた3剤併用DCF-R(DTX+CDDP+5-FU)の化学放射線療法を2007年から導入し、奏効率の上昇や予後の改善などの良好な成績を治めております。切除不能進行食道がんの5年生存率は全国的には12%ですが、当院におけるDCF-R療法では22.6%と予後の改善が見られております。
4))化学放射線療法後の救済治療
Ⅱ期、Ⅲ期の食道がんに対する化学放射線療法のあとに、がんが残った場合(遺残)、またはいったんは消失したように見えたけれども同じ場所に再発した場合に、手術や内視鏡治療を行うことがあります。これを「救済治療」といいます。救済治療としての手術(サルベージ手術)は、合併症の発生頻度や術後の死亡率が高くなるとされています。
5)緩和ケア・対症療法
緩和ケアとは、クオリティ・オブ・ライフ(QOL:生活の質)を維持するために、がんに伴う体と心のさまざまな苦痛に対する症状を和らげ、自分らしく過ごせるようにする治療法です。がんが進行してからだけではなく、がんと診断されたときから必要に応じて行われ、希望に応じて幅広い対応をします。
なお、対症療法とは、がんに伴う症状や治療による副作用に対しての予防、症状を軽減させる治療のことを指します。進行食道がんに伴う狭窄症状に対しステントを留置することで経口的食事摂取が可能となり、低栄養の改善を図ることができます。また、がんによる疼痛に対してはNSAIDsを始めとする鎮痛剤からオピオイド製剤(麻薬)まで積極的に疼痛コントロールを行います。食道がんでは、診断時から嚥下障害や栄養障害などによってQOLが低下している場合が多く、治療の初期から緩和ケアや対症療法を行うことが重要です。
6)食道がんの生存率
早期のがんの治療成績は良好です。粘膜にとどまるがんでは内視鏡的粘膜切除術で切除できない場合でも、手術で切除できれば5年生存率はほぼ100%です。がんが粘膜下層まで広がってもリンパ節転移を起こしていなければ、手術で80%が治ります。
日本食道学会の「全国食道がん登録調査報告」では、手術で取りきれた場合の5年生存率は、ほぼ54%に達しました。
国立がん研究センターの公表する5年生存率は、進行度I期:78.7%、進行度II期:50.8%、進行度III期:26.9%、進行度IV期:8.6%であり、食道がんは早期発見・早期治療が生存率を改善することが明白な疾患です。
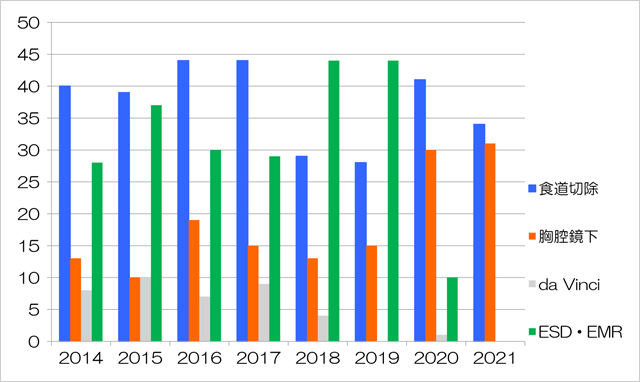
7)当科における診療実績
当院での食道がん手術件数は2010年以後徐々に増加しており、年間30~40件を推移しています。2021年は34件でこのうち31件(91.2%)が胸腔鏡下手術でした。食道がんの手術は以前より侵襲が大きく患者様の負担が大きいものでしたが、近年ではいかに小さな侵襲で確実な治療を行うことを目的とした術式が求められています。