
膵腫瘍・膵臓がんについて
専門領域のご案内
グループ紹介はこちら
当科における取り組みはこちら
膵臓の働き
膵臓は胃の後ろに位置する長さ15~20cm程度の細長い臓器で、右側を「膵頭部」、中央を「膵体部」、左側を「膵尾部」と呼ばれ、食べ物の消化吸収に関わる消化酵素(アミラーゼなど)を産生して膵管を通じて十二指腸に分泌する「外分泌機能」と、血糖値を調節するインスリンなどのホルモンをランゲルハンス島細胞から分泌する「内分泌機能」という二つの主な働きを担っています。
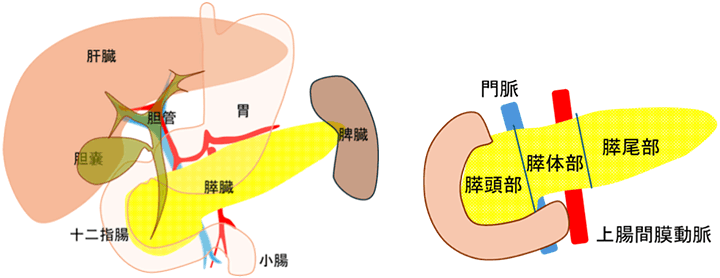
膵腫瘍の種類
1 浸潤性膵管がん(一般的に「膵がん」または「膵臓がん」と呼ばれる)
膵腫瘍全体のなかでも最も頻度が高い悪性腫瘍です。非常に進行が早いため、できるだけ早く治療を開始することが重要です。手術に加え、化学療法や放射線療法を組み合わせる集学的治療が行われることが多く、個々の進行度に合わせて最適な治療法を総合的に判断します。
2 膵管内乳頭粘液性腫瘍(IPMN)
膵管内で粘液を産生するのう胞性膵腫瘍の一種で、主膵管型・分枝膵管型・混合型に分類されます。主膵管型や混合型では高い確率でがん化するリスクがあるため、外科的切除が推奨されます。分枝膵管型でも内部にしこり(結節)が認められる場合はがん化する可能性が高いため手術が推奨されます。一方、癌化のリスクが低い場合は定期的な画像診断による経過観察が推奨されます。
3 膵粘液性嚢胞腫瘍(MCN)
のう胞性膵腫瘍の一種で、多くは膵体尾部に発生し、女性に多いのが特徴です。がん化のリスクが高いとされ、MCN疑われる場合には外科的切除が推奨されます。
4 腺房細胞がん
腺房細胞がんは膵悪性腫瘍全体の約0.3%ときわめてまれで、遠隔転移がなければ外科的切除が行われます。一方、遠隔転移がある場合は化学療法が中心となり、通常の膵がんに準じた抗がん剤が使用され、プラチナ系薬剤やイリノテカンを含むレジメンが有効とする報告もあります。遺伝子異常としてBRCA1/2変異がみられる場合は、プラチナ系薬剤やオラパリブの効果が期待されます。
5 膵神経内分泌腫瘍(pNEN)
膵神経内分泌腫瘍(pNEN)は、ランゲルハンス島に発生する稀な腫瘍で、近年増加傾向にあります。ホルモンを過剰に分泌して低血糖や潰瘍など特有の症状を引き起こす機能性と、無症状のまま腫瘍が大きくなる非機能性に大別され、病理組織的に高分化型のNET(G1/ G2/ G3)と、低分化型のNECに分類されます。NETでは基本的に外科的切除が治療の第一選択肢とされ、腫瘍の大きさや部位によっては膵中央切除術や膵腫瘍核出術などの縮小手術が行われます。切除不能例に対しては、ソマトスタチンアナログやストレプトゾシンなどの抗腫瘍薬、分子標的薬(エベロリムス、スニチニブ)を用いた薬物療法が行われます。
膵臓癌について
日本では膵がんによる死亡者数は年々増加しており、2023年の人口動態統計によると40175人が膵がんで亡くなっています。日本ではがん死亡原因の第3位(男性で第4位、女性で第3位)を占める一方、近年は治療法の進歩によって早期に適切な治療を行うことで、癌を克服できる可能性が高まっています。特に手術・抗がん剤・放射線治療を組み合わせる多角的な治療(集学的治療)により、再発や転移が起きた場合でも効果的な対応が期待でき、患者さんがより良好な経過をたどれるようになってきています。
進行が速く遠隔転移(肝転移や肺転移、腹膜播種など)が起こりやすいため、切除不能の段階で発見されるケースが少なくありません。一方で積極的な化学療法を行うことにより切除不能の膵がんが切除可能となり長期生存が得られるケースも増えております。
危険因子
膵がんの危険因子には喫煙、慢性膵炎、糖尿病や、遺伝的要因、肥満といったものが知られています。また膵管内乳頭粘液腫瘍(IPMN)がある方はがん化リスクあり定期的な検査が必要です。
症状
- 早期では、ほとんどの方が無症状です。
- 進行すると 腹痛、背部痛、黄疸、体重減少 など、さまざまな症状が現れます。
- 糖尿病の患者さんで、急に血糖コントロールが悪化した方は、膵がんが発生している可能性があるため注意が必要です。
診断方法
血液検査
- 腫瘍マーカー(CA19 9、CEA、DUPAN 2)や膵酵素(アミラーゼなど)を測定します。
画像検査
- 造影CT(ダイナミックCT):もっとも重要な検査で、がんの進行度を評価します。
- MRI(MRCP):膵管の狭窄や膵嚢胞性病変の有無を確認します。
- EOB-MRI:微小な肝転移の検出に有用です。
- PET-CT:遠隔転移や再発の有無を調べます。
- 超音波内視鏡(EUS):腫瘍の詳細な性状を調べます。
- EUS-FNA(超音波内視鏡下穿刺吸引法):組織を採取して病理診断を行います。
膵臓癌の進行度分類
膵臓がんが浸潤、転移、播種の3つがあります。こうしたがんの拡がり方と程度から各病期(進行度)に分類されています。
| 局所進行度(T) | リンパ節転移(N) | 遠隔転移(M) | ||
| なし | 1から3個 | 4個以上 | あり | |
| T is(非浸潤癌) | 0 | IIB | III | IV |
| T 1(2cm以下) | IA | IIB | III | IV |
| T 2(2-4㎝) | IB | IIB | III | IV |
| T 3(>4cm) | IIA | IIB | III | IV |
| T 4(腫瘍血管浸潤) | III | III | IV | |
切除可能性分類
切除可能性分類は、治療方針を決める上で重要です。膵臓の周囲にある主要血管(総肝動脈、腹腔動脈、上腸間膜動脈など)への癌の浸潤の有無や遠隔転移(肝転移、肺転移、腹膜播種など)の有無により、それぞれに適した治療を組み立てていきます。

外科的治療
外科治療のうち、がんを完全に切除する手術を根治手術といいます。
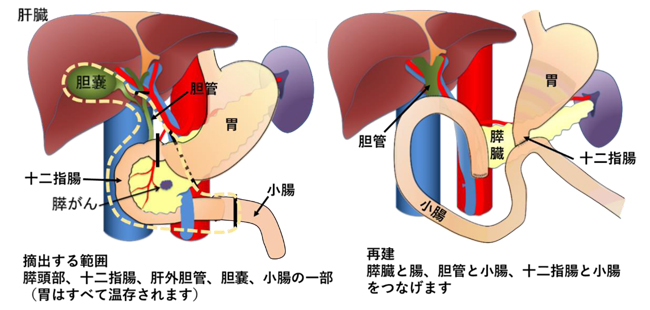
膵頭部がんの手術
膵頭部にがんができた場合、がんを完全に取り除くために、周囲の臓器と一緒に切除する「膵頭十二指腸切除術」が行われます。
この手術では、以下の臓器を一括して切除します:
- 膵頭部
- 総胆管(胆汁の通り道)
- 胆嚢
- 十二指腸
- 空腸の一部
- 必要に応じて胃の一部
その後、消化管の流れを再建するために、残った膵臓・胆管・胃または十二指腸と小腸をつなぎ直す再建術を行います。この手術は消化器外科の中でも特に高度な技術が求められる大きな手術です。当科では、本術式に対し開腹手術ならびにロボット支援手術を行っており、それぞれの患者さんの状態に応じて最も適切な方法を選択しています。
膵頭十二指腸切除術
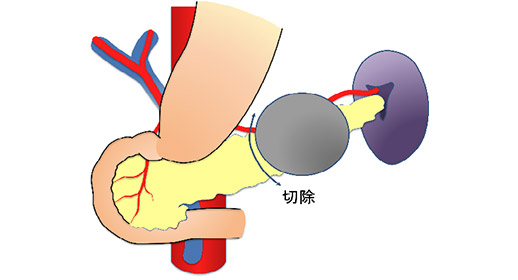
膵体部がんや膵尾部がんの手術
膵臓の中央から左側(膵体部~膵尾部)にがんができた場合には、「膵体尾部切除術」が行われます。 この手術では、以下の臓器を主に切除します:
- 膵臓の中央部(膵体部)から左端(膵尾部)まで
- 脾臓(免疫に関わる臓器)
膵臓と脾臓は血管でつながっているため、根治的な手術を行うため脾臓も一緒に切除されることが一般的です。
また、膵体尾部切除術では、膵臓の広い範囲を切除するため、術後にインスリンの分泌能力が低下し、インスリン注射が必要となる糖尿病を発症する可能性があります。
当科では、患者さんの身体への負担を軽減するため、本術式の多くを腹腔鏡手術やロボット支援手術などの低侵襲手術で実施しております。
膵体尾部切除術
がんが膵臓全体に拡がっている場合の手術
がんが膵臓の広範囲、あるいは膵頭部から膵尾部まで全体に及んでいる場合には、「膵全摘術」が行われます。
この手術では、膵臓をすべて切除するほか、必要に応じて以下の臓器も一部切除します:
- 膵臓のすべて
- 総胆管
- 胆嚢
- 十二指腸
- 空腸の一部
- 必要に応じて胃の一部
膵全摘術を行うと、インスリンが全く分泌されなくなるため、術後はインスリン注射が必須となり、厳密な血糖コントロールが必要になります。また、消化酵素も分泌されなくなるため、消化機能を補うための膵酵素補充薬の内服も必要となります。当科では、膵全摘術後の生活が安定するよう、糖尿病専門医・栄養士と連携したサポート体制を整えています。
化学療法
化学療法は遠隔転移や主要血管浸潤があり外科的切除できない患者さんや、外科的切除が可能でも術後の再発防止のため、手術前後に補助化学療法として行われます。近年、効果的な膵癌に対する化学療法の開発により、外科的切除できない膵がんに対しても積極的な化学療法の投与により切除可能となる患者さんが増加しております。
Gem (ゲムシタビン)単剤療法
強い抗がん剤が投与できない方や術後補助化学療法でS-1が使えない場合に使用されます。
S-1 (エスワン)療法
主に手術後の再発防止のため術後補助化学療法として使用されます。
GS (ゲムシタビン+エスワン)療法
主に切除可能膵癌に対し術前化学療法として使用。
Gem/nab-PTX(GnP: ゲムシタビン・ナブパクリタキセル)療法
ゲムシタビンとナブパクリタキセルを点滴で投与。
FOLFIRINOX(フォルフィリノックス)療法
5-FU、イリノテカン、オキサリプラチン、レボホリナートの4薬剤を3日間投与。
Nal-IRI(ナノリポソーム型イリノテカン)+ 5-FU/LV 療法
ナノリポソーム型イリノテカンと5-FU、レボホリナートを組み合わせた化学療法。
オラパリブ維持療法
BRCA遺伝子変異がある膵がん患者で、白金製剤を用いた化学療法後に進行が抑えられた場合、オラパリブによる維持療法が提案される。BRCA変異は膵がん全体の約5%前後。
免疫チェックポイント阻害薬(ニボルマブ、ペムブロリズマブ)
がん細胞を免疫系が攻撃できるように助ける治療法で、MSI-High(高頻度マイクロサテライト不安定性)やTMB-High(高い腫瘍遺伝子変異量)がある膵がん患者にのみ使用可能対象となる膵がんの患者は非常に少ない。
放射線療法について
膵がんの治療では、局所進行膵がんに対して、放射線療法が選択肢のひとつとなることがあります。
また、切除不能な局所進行膵がんにおいては、抗がん剤によりがんが縮小しても、主要血管への浸潤が残る場合があります。そのような場合には、重粒子線治療やIMRT(強度変調放射線治療)を追加で行い、根治手術が可能となることを目指して、術前治療として実施されます。
膵がんに対する放射線療法には、以下の2つの先進的な治療法があり、いずれも化学療法と併用して行うのが一般的です。
IMRT(強度変調放射線治療)
IMRT(Intensity-Modulated Radiation Therapy)は、がんの形や位置に合わせて、放射線の強さや照射角度を細かく調整できる治療法です。これにより、がんに集中して放射線を照射しつつ、胃や腸、肝臓など周囲の正常な臓器への影響をできるだけ抑えることが可能です。
重粒子線治療
重粒子線治療は、炭素イオンという重い粒子を使った放射線治療です。通常のX線よりも高いエネルギーをがんに集中させることができ、正常な組織への影響を最小限に抑えることができるのが大きな特徴です。
また、治療回数が少なく、比較的短期間で完了できるという利点もあります。
